EY se refiere a la organización global, y puede referirse a una o más, de las firmas miembro de Ernst & Young Global Limited, cada una de las cuales es una entidad legal independiente. Ernst & Young Global Limited, una compañía británica limitada por garantía, no brinda servicios a los clientes.
Cómo EY puede ayudar
-
Nuestras soluciones de Smart Health pueden ayudar a su empresa a convertirse en una organización de salud inteligente. Más información.
Leer más
En Inglaterra, 42 ICS cubren ahora todas las áreas y son el resultado de un cambio constante en la política sanitaria durante la última década hacia la unión de servicios para satisfacer mejor las necesidades de las poblaciones locales. A nivel global, se observa un interés político similar en el deseo de integrar mejor la atención y adaptar la prestación de cuidados a través de aspectos como la atención centrada en el paciente, la toma de decisiones compartida, los hogares médicos y la prescripción social.1, 2, 3 Para liberar el poder de los ICS como ecosistemas coordinados y colaborativos se requiere un nuevo enfoque de la arquitectura de la información sanitaria.
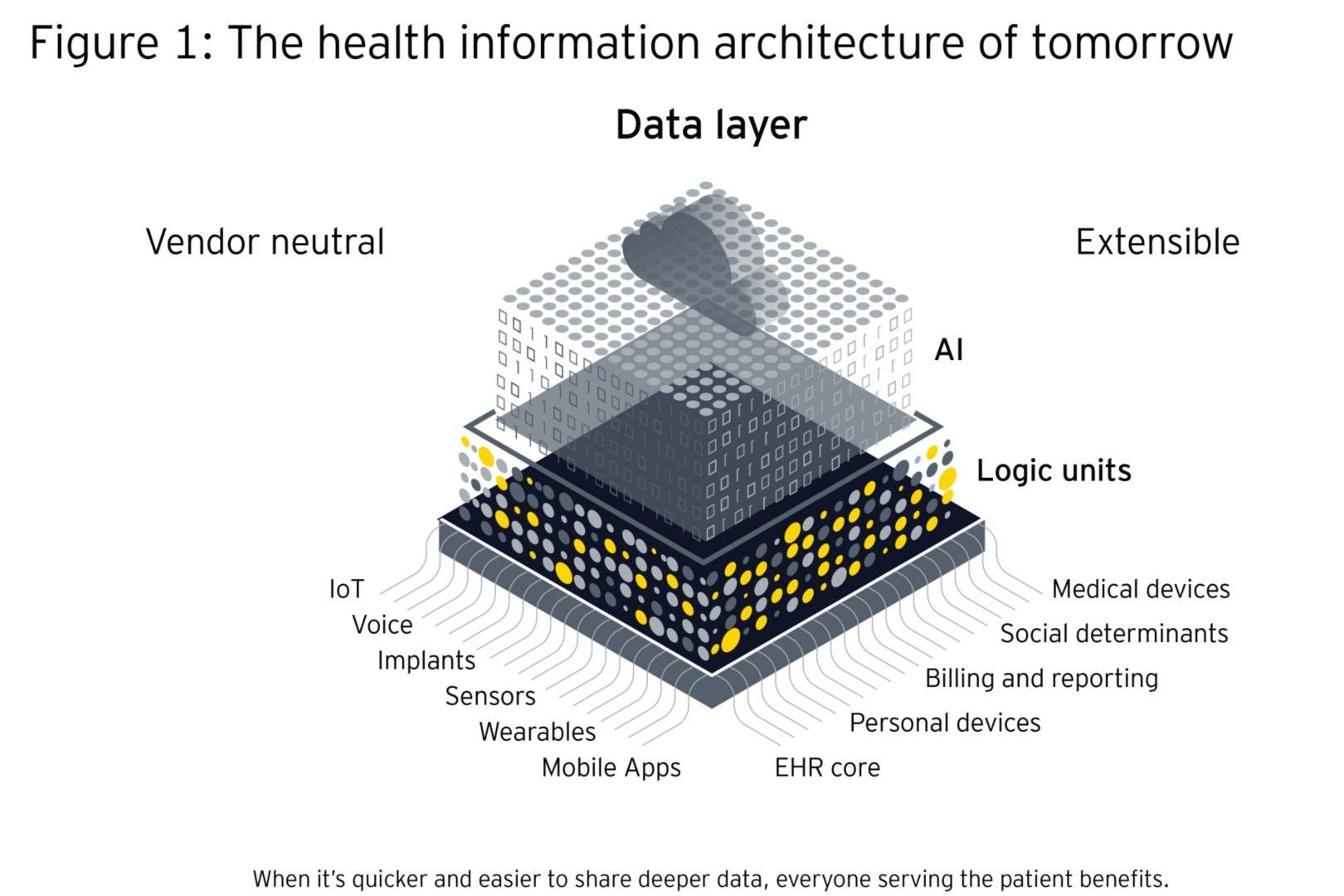
A medida que los datos se convierten en el activo principal de la salud y la asistencia, los sistemas sanitarios no pueden alcanzar sus objetivos declarados de mejorar el bienestar, la sostenibilidad y la equidad sin una infraestructura de información ágil. Los sistemas asistenciales que integran servicios sanitarios, sociales, comunitarios y de la administración local implican que miles de personas pueden necesitar acceder a los datos con distintos fines para coordinar la atención y satisfacer las necesidades sanitarias y sociales de una persona. Estos sistemas tienen la oportunidad de convertir sus arquitecturas de información sanitaria en entornos de plataforma abierta que permitan compartir los registros asistenciales a lo largo del recorrido sanitario y que permitan aplicar las tecnologías emergentes a esa infoestructura para extraer información de la capa de datos.
Estas infraestructuras también deben actuar como plataformas de intercambio. Esto significa permitir el fácil flujo de datos dentro y entre los sistemas y las capacidades de anal[itica que apoyan el uso de los datos para las necesidades locales, de forma segura.
Construir para el futuro
Conseguir que la columna vertebral de la información del ecosistema de atención integrada sea correcta es una misión crítica y la infraestructura debe diseñarse para el futuro, teniendo en cuenta todo el sistema. Esto significa suficiente flexibilidad para beneficiarse de las tecnologías emergentes (por ejemplo, inteligencia artificial, realidad aumentada y virtual, hiperautomatización, identidades descentralizadas, Web 4.0 y gemelos digitales), experiencias digitales de los consumidores y de la fuerza laboral, y la capacidad de integrarse dentro de uno o varios sistemas nacionales o multinacionales.
La visión futura debe ser de sistemas abiertos de arquitectura sistémica y semántica, construidos a partir de una mentalidad de ecosistema, que se adapten a una pluralidad de enfoques y necesidades de información. Debe tratarse de una infraestructura dinámica, en la que los datos se capturen de forma inteligente, se adhieran a un estándar semántico compartido adaptado al caso de uso específico y muevan los datos a través de interfaces modernas como las interfaces de programación de aplicaciones web (API, por sus siglas en inglés) RESTful. En esta infraestructura, los datos de salud capturados en registros electrónicos de pacientes (EPR, por sus siglas en inglés) deberán poder fluir a través de esta red troncal de información basada en estándares, ya sea integrándose directamente con la API de la red troncal o publicando sus objetos de datos controlados por el proveedor en un formato que se pueda asignar a él, como HL7 FHIR que está diseñado para extraer datos.
Los tres mayores proveedores nórdicos de sistemas de historia clínica electrónica (HCE) en Noruega (DIPS), Suecia (Cambio) y Finlandia (TietoEvry) y el mayor proveedor de HCE para proveedores de atención a personas mayores en los Países Bajos (Nedap) utilizan un repositorio de datos independiente del proveedor basado en openEHR.4 Dedalus, proveedor de soluciones clínicas y diagnósticas en muchos países europeos, se ha comprometido recientemente con openEHR.5.
El sistema debe ser federado, donde la arquitectura es de múltiples nodos interconectados y principios compartidos, gobernanza y estándares abiertos. Una arquitectura de este tipo permite que los servicios de infraestructura compartidos se amplíen con el tiempo, vincula diferentes dominios y proporciona los medios para compartir datos sanitarios sensibles de forma segura. Si se construye sobre una plataforma de nube híbrida abierta que combine la infraestructura de computación en la nube in situ y de terceros, las funciones estándar, como la gestión de la identidad de los pacientes y la verificación, pueden proporcionarse a nivel nacional al tiempo que se permiten flujos de trabajo y aplicaciones dirigidos localmente.
Aprovechar la base instalada
Existen pocas oportunidades para sitios nuevos, por lo tanto, los nuevos usos y usuarios deben estar entrelazados con el entorno construido preexistente, la base instalada. La principal cuestión estratégica a la que se enfrentan ahora los responsables de la toma de decisiones sobre los sistemas integrados de prestación de servicios es la mejor manera de construir una escala con opciones tecnológicas sostenibles que se adapten tanto a los fines nacionales como a los locales. Las consideraciones incluyen la base instalada, la infraestructura habilitante requerida, así como el modelo de atención futuro y las necesidades de infraestructura. Recientemente, se informó de la decisión de un sistema de atención médica con sede en Florida de gastar 65 millones de dólares para cambiar de un sistema monolítico de EHR a otro para permitir el acceso a los registros de los pacientes independientemente de su ubicación.6 El costo de cambiar de un sistema aislado a otro es algo que pocos pueden permitirse. Esto plantea la pregunta de si los sistemas de salud deben cambiar o cambiar continuamente a medida que evolucionan las necesidades o si podrían optar por trabajar con una capa de datos neutral del proveedor.
Tres elementos para crear el entorno adecuado
La creación de un entorno adecuado para que los sistemas de atención integrada prosperen se basará en la arquitectura de la información, las características principales y la terminología y los estándares comunes compartidos.
1. Arquitectura de la información de infoestructura
Para un sistema verdaderamente integrado, se necesita un entorno de datos sin más restricciones de conexión que los permisos y la seguridad. Esto, a su vez, requiere una arquitectura de plataforma abierta que permita el almacenamiento y la vinculación de datos estructurados y no estructurados, y que determine cómo fluyen los datos. Una infraestructura descentralizada y en red unificará la información dispar de múltiples fuentes y le dará sentido. Esto significa capturar y vincular todos los datos relevantes, independientemente de dónde se hayan creado y almacenado.
La plataforma óptima separa el contenido y la tecnología y será neutral en cuanto a proveedores, distribuida y modular — incorporando tanto sistemas de terceros como heredados. Proporciona un marco estabilizador para mantener los mecanismos de gobernanza que incluyen normas, interfaces y reglas. La arquitectura debe estar separada en diferentes capas que organicen las transacciones e interacciones: la capa de datos, la capa de aplicaciones y la capa lógica:
- La capa de datos está estandarizada en cuanto a formato, nomenclatura, terminologías y definiciones, lo que permite que fluya hacia otros sistemas.
- La capa de aplicación requiere un diseño totalmente sistémico del flujo de trabajo basado en eventos desencadenados de atención o intervención, por ejemplo, flujos de trabajo clínicos.
- La capa lógica contiene conjuntos de reglas que definen los límites y las excepciones, y pueden formar flujos de trabajo.